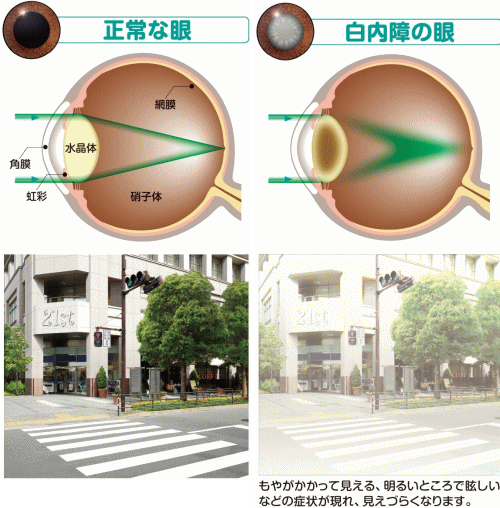
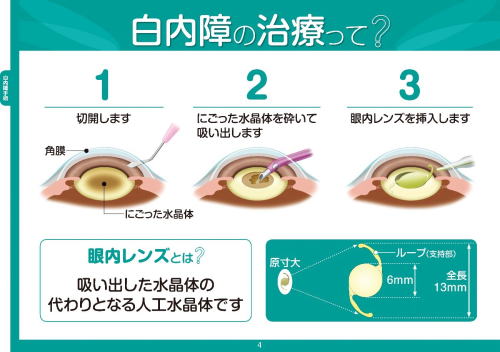
白内障手術の際、眼の中にある“水晶体”と呼ばれる濁ったレンズを取り除き、綺麗な人工の眼内レンズに置き換えます。
単焦点の眼内レンズの場合、1つの焦点にしかピントが合わないため、遠方に焦点を合わせた時は近くが見えません。
すなわち、老眼のために近用メガネがないと近くが見えないという状態となります。
この老眼対策のために登場したのが、多焦点眼内レンズです。
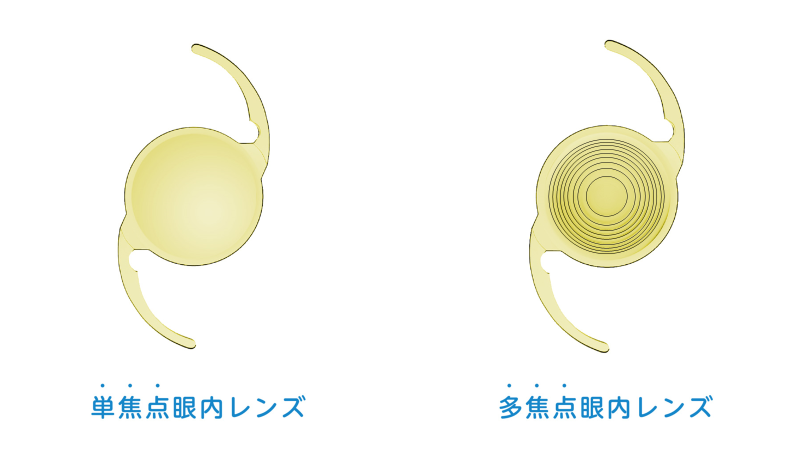
多焦点眼内レンズの場合、2つもしくは3つの焦点を同心円状にギザギザに配置しているため、光の散乱が起こり易くなります。
光の周りに輪っか(ハロー)が現れたり、にじみ(グレア)が出たり、放射状に光が広がって見えたり(スターバースト)、ものの濃淡がはっきりしない(コントラストの低下)、薄い膜が一枚かかったように見る(ワクシービジョン)などの症状が現れる可能性があるため、少し不自然な眼内レンズとなります。


しかし、ピントを合わせる機能が高く遠く~近くまでの距離にピントが合い易くなります。
できるだけメガネをかけたくない・あまり夜間運転をしない人で、ある程度光の散乱症状に対し抵抗のない方は良い適応となります。
以下にイメージ画像を表示します。


また、多焦点眼内レンズは保険適応外(選定療養)のレンズとなり、通常の単焦点眼内レンズとの差額を自費でお支払い頂く必要があります。
選定療養のため手術の基本部分は健康保険が使用可能で、完全な自費診療と比べると患者さまの負担はある程度減額されることになります。
当院では、以下の多焦点眼内レンズを扱っております。
多焦点眼内レンズを希望の患者さまには、適切なレンズを選択頂くため、術前検査時にも詳しい説明をさせて頂きます。
連続焦点眼内レンズ(テクニス・オデッセイ)
テクニス・オデッセイ(TECNIS Odyssey)はFreeformテクノロジーによって光学部が最適化された新たな連続焦点 / Full Visual Range IOLです。
遠方から近方まで連続的範囲で視力を維持します。
残余屈折に対する高い耐性が期待できます。
夜間光視症(ハロー・グレア・スターバースト)を軽減します。
昼夜を問わず質の高い見え方を提供ます
乱視矯正対応の眼内レンズもあります。
眼全体の色収差を低減させます。
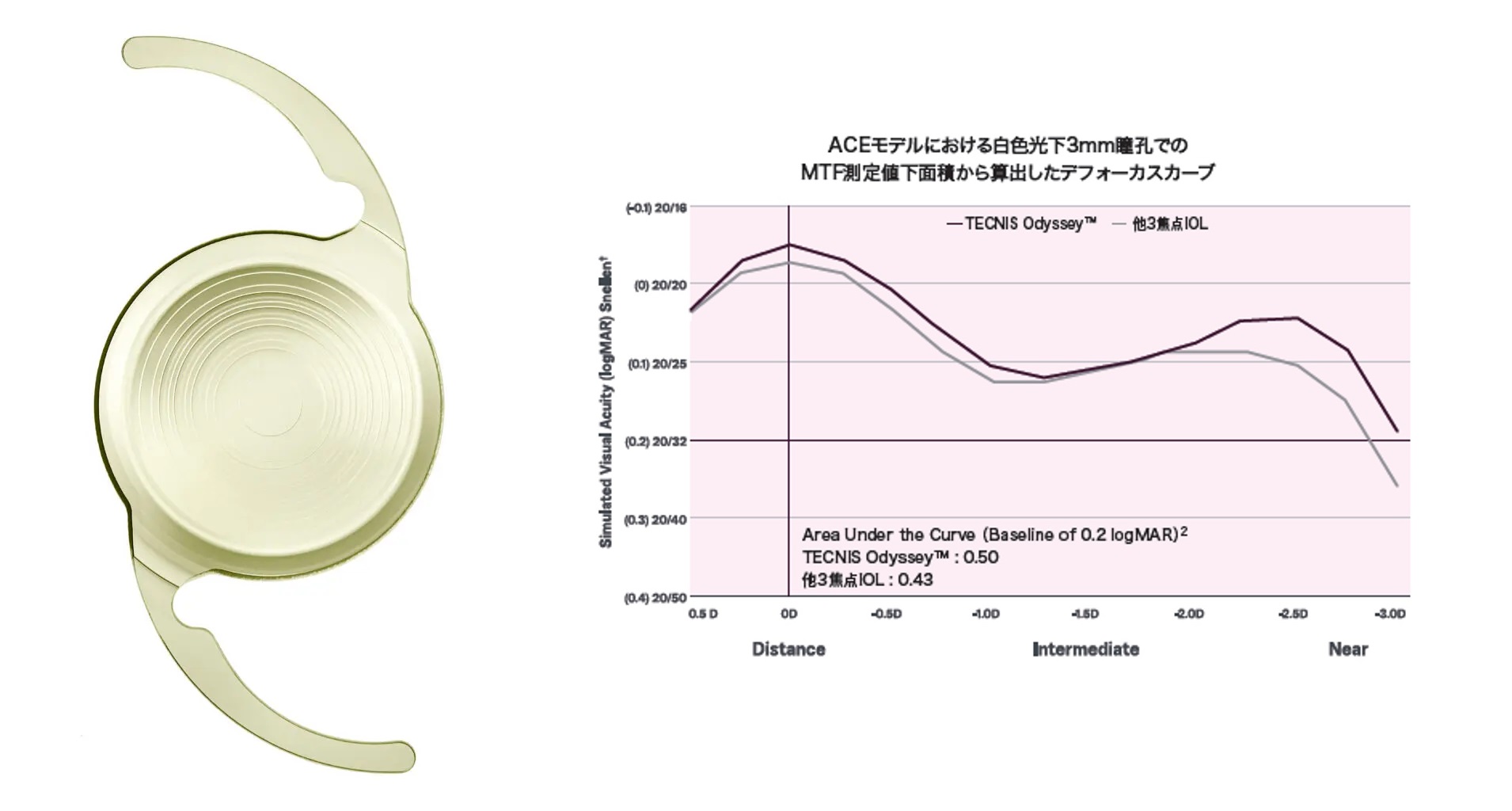
遠方(5m以遠:テレビ視聴・運転・ゴルフなどのスポーツ)〜近方(40cm:読書・スマートフォーン)までの幅広い明視域(連続焦点)が特徴です。
3焦点眼内レンズ(クラレオン・パンオプティクス)

遠方(5m以遠:テレビ視聴・運転・ゴルフなどのスポーツ)・中間(60cm:パソコン・料理)・近方(40cm:読書・スマートフォーン)の3点に焦点が合うように設計されており、約95%の症例で手術後の眼鏡不要との良好な治験結果が得られています。
3焦点眼内レンズ(ファインビジョンHP)
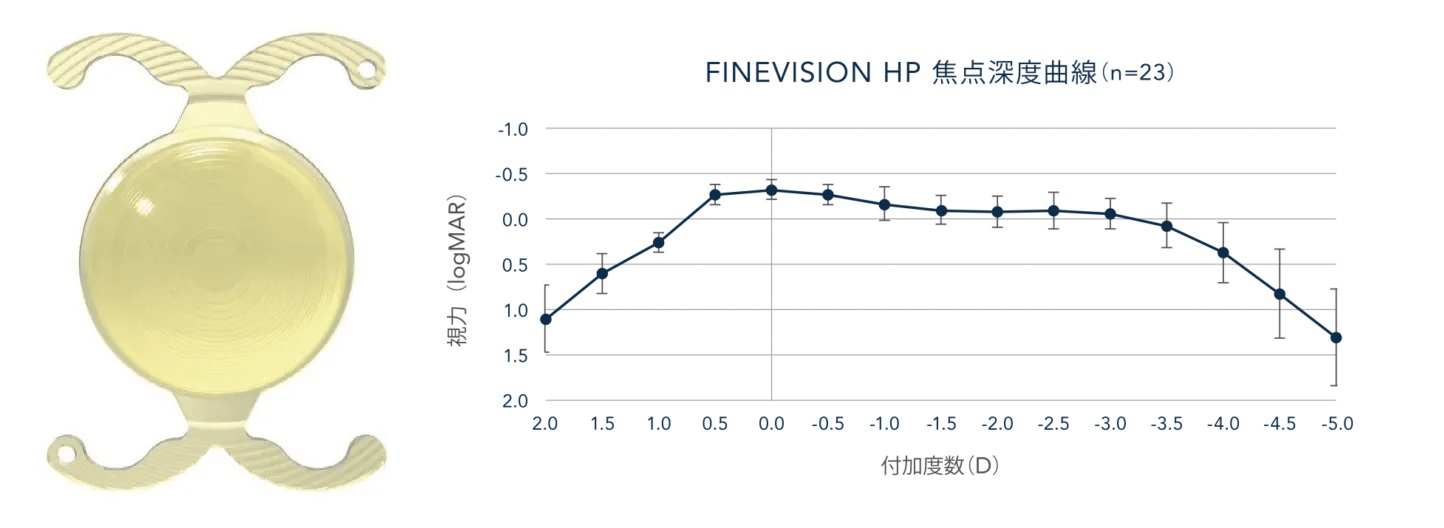
他社の多焦点眼内レンズと比較して近方により多くの光エネルギーを配分しているため、近距離での作業時に焦点が合いやすくなっています。
例えば、当院で使用しているパンオプティクスの近方距離は40cmとなっていますが、ファインビジョンHPの近方距離は約33cmとなっておりますのでより近方の作業を重視される方にお勧めできる眼内レンズとなります。
多焦点レンズ各種費用
| 焦点タイプ | モデル | メーカー | 金額(税込み) |
|---|---|---|---|
| 連続焦点・乱視用 | オデッセイ | AMO | 330,000円 |
| 3焦点・乱視用 | パンオプティクス | Alcon | 320,000円 |
| 3焦点 | ファインビジョンHP | BVI | 280,000円 |